同样诞生于19世纪最后十年的放疗和免疫治疗,走过各自的百年历程之后,终于在21世纪的第二个十年走到了一起。
二者的结合,既是强强联合,又是优势互补。
1890年,年仅28岁的实习医生William Coley,亲眼目睹了一位花季少女因患癌症死亡。面对癌症的无力感,让他决定寻找治疗癌症的良方。
三年之后,他发现活的化脓链球菌竟然可以治好部分患者的癌症,正是Coley这个发现,开启了癌症的免疫治疗,而他采用的方法,也被后世称为“Coley毒素”疗法。
1895年,德国人伦琴发现了X射线,给Coley的科研工作带来了不小的麻烦。
因为,在X射线被发现的两个月之后,一个和Coley一样胆大的年轻人,用X射线进行了人类历史上第一次有记载的癌症放射治疗。
在那个属于物理学家的年代里,X射线的发现,立即在全世界范围内的各个领域,掀起了科研热潮。很快,居里夫人发现了镭,解决了放射物质的来源,放射治疗的剂量、时间、模式和防护措施等问题都迎刃而解。
法国放射学家Henri Coutard在1934年的“临门一脚”,终于让放疗成为一种癌症治疗手段。此后,放疗与手术和化疗一起,并称抗癌的“三驾马车”。
时至今日,从理论上讲,65%-75%的癌症患者在治疗过程中需要用到放疗,在美国等发达国家,实际接受放疗的患者比例也接近了50%。放疗的地位可见一斑。
相比于放疗的顺风顺水,免疫治疗的发展算得上是命途多舛。
免疫治疗之难
实际上,早在1893年,Coley公布治疗成果的时候,肿瘤学界都是抱着看“祖传老偏方”的姿态去怀疑他的。美国癌症协会更是毫不留情面地质疑道,“我们还需要更多的临床治疗来确定这种疗法对癌症患者的可能益处,如果有的话。”
当然,从今天往回看,肿瘤学界质疑Coley是完全有道理的。在那个年代,学界对人体免疫系统的认知几乎为零,过了半个多世纪,才看到了一丝丝光亮。毕竟与简洁优雅的物理学相比,生命系统要复杂的太多太多。
免疫治疗的曙光初现在千禧龙年——2000年。科学家和医生在转移性黑色素瘤患者身上,第一次见识到了免疫治疗的威力。十一年之后,全球第一个免疫检查点抑制剂CTLA-4抗体获得FDA的上市批准。真正让免疫治疗家喻户晓的,还是靶向PD-1/PD-L1通路的免疫检查点抑制剂。
无论是靶向CTLA-4的免疫检查点抑制剂治疗黑色素瘤,第一次让世人见识了免疫治疗的“超长待机”能力;还是PD-1抗体把复发/难治性非小细胞肺癌的5年生存率,从5%提升到16%,我们都能切实的感受到,免疫治疗给癌症带来了革命性的变化。
不过,免疫治疗的不足也非常明显,仅有10%-30%的患者响应免疫检查点抑制剂的治疗。这与癌细胞、免疫系统和肿瘤微环境的复杂性密不可分。
从癌细胞的角度来讲,为了避免被杀伤性T细胞识别,它会降低主要组织相容性复合体(MHC)的表达,增加有免疫抑制作用的表面蛋白或细胞因子的表达,或者通过特殊信号招募髓源性免疫抑制细胞进入肿瘤。
人体免疫系统的复杂程度让人咋舌。杀伤性T细胞除了要面对自身的PD-1表达水平之外,它的抗癌活性还受其他辅助性免疫细胞和抑制性免疫细胞的影响。
肿瘤微环境是免疫细胞和癌细胞作战的第一线,这里的环境极其恶劣。不仅有各种癌细胞的代谢产物抑制免疫细胞的活性,甚至肿瘤的基质细胞,也参与到抑制免疫细胞活性的过程中。
鉴于上述总情况的复杂性,免疫治疗联合手术、放疗、化疗、靶向治疗,甚至是免疫治疗之间的联合,成为近年来的研究热点。尤其是与放疗的联合。
放疗给免疫治疗插上翅膀
由于放疗自身的特点,长期以来,学界都有个猜测,放疗可以增强免疫治疗的作用。近年来,这个猜测正在被越来越多的临床证据证实。
例如PACIFIC这个临床治疗。在这个全球多中心的临床治疗中,科研人员一共招募了来自26个国家235家医院的713名不可手术的Ⅲ期非小细胞肺癌患者,在同步放化疗后接受的PD-L1单抗Durvalumab(简称“I”药)的巩固治疗。
最终,那些接受了Durvalumab治疗的患者:无疾病进展生存期从5.6个月提升到16.8个月,患者的疾病进展或死亡风险降低了48%。生存率方面,目前Durvalumab治疗组66.3%的2年生存率,也好过单纯放化疗的55.6%。
同步放化疗+Durvalumab免疫治疗,现在已经是美国NCCN指南推荐的III期不可手术肺癌患者一线标准方案。不仅如此,欧洲ESMO和中国CSCO指南也将其作为1A类证据,推荐为III期肺癌患者的新的标准治疗方案。
在刚刚闭幕的2019年ASCO年会上。PACIFIC的三年随访数据发布,Durvalumab治疗组的患者三年生存率高达57%,而安慰剂组只有43.5%,患者的死亡风险降低了31%。
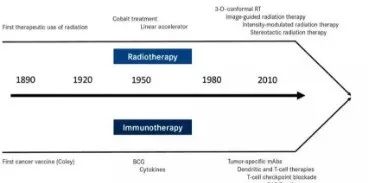
免疫治疗和放疗的发展时间线
放疗联合免疫治疗之所以能起到1+1>2的效果,这与二者之间相互增益的抗癌机制有关。
首先,放疗可以全面引发免疫细胞对癌细胞的识别。
放疗可以直接导致癌细胞以凋亡、坏死和自噬等方式死亡[。上述死亡方式,促进肿瘤细胞释放肿瘤特异性抗原,增加免疫细胞发现癌细胞的机会。射线可以直接破坏细胞的DNA,让癌细胞产生新抗原,这也会引发应答。甚至还有治疗表明,放疗可以上调肿瘤MHC-I的表达,从而能够更好地呈递肿瘤特异性抗原,增强肿瘤对细胞毒性T细胞的可见性。
其次,一些先天免疫通路可以在放疗的过程中被激活,进而调节T细胞免疫活性。
我们都知道,虽然免疫系统对肿瘤的抵抗,主要依赖于获得性免疫,但先天性免疫在其中也起到一定的作用。尤其是cGAS-STING这条重要的通路。
之前有治疗表明,在接受放疗时,如果阻断树突细胞的cGAS-STING通路,T细胞的抗癌活性就会被削弱。这应该主要是因为,放疗导致癌细胞DNA断裂,被cGAS-STING通路发现,上调I型干扰素的表达,促进了T细胞的抗癌活性。
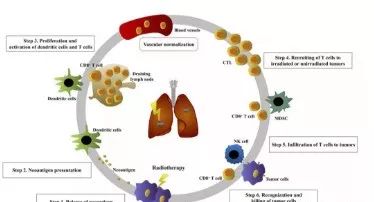
免疫治疗+放疗治疗肺癌的机制
第三,放疗可以调节肿瘤微环境,增加肿瘤微环境中趋化因子CXCL10和CXCL16的水平,促进杀伤T细胞往肿瘤迁移。在放疗的过程中,癌细胞表面的PD-L1表达水平会上升,进而增强PD-L1抗体的治疗效果。
此外,之前有早期治疗表明,放疗诱导的免疫响应效果可能依赖于放疗的剂量。在这个基础上专家教授等人,提出了免疫治疗联合立体定向消融放疗(I-SABR)治疗不能手术的早期肺癌患者。2019年,专家又升级了I-SABR概念,主张同时对多个肿瘤病灶开火,全面提升免疫响应水平。
免疫治疗+放疗,两种互相增益的治疗方式
实际上,有很多肿瘤对放疗耐药,其中一个重要原因是肿瘤内部因血管异常或功能失调而缺氧。这种缺氧的状态,会导致,在相同辐射剂量的情况下,DNA的损伤更少[。不仅如此,缺氧还会通过积累和稳定缺氧诱导因子-1(HIF1)来驱动对放疗的抗性。
近来已经有治疗表明,免疫检查点抑制剂不仅可以激活杀伤性T细胞,还可以使肿瘤血管正常化,减轻肿瘤缺氧的状态,增加肿瘤对放疗敏感的可能性。
也正是因为放疗和免疫治疗互相增益,因此,目前放疗联合免疫治疗在临床上的使用,有三种形式:先放疗再免疫治疗的序贯治疗(Sequential therapy),几轮免疫治疗之后再同时放疗的诱导治疗(Induction therapy),同时开展放疗和免疫治疗的同步治疗(Concurrent therapy)。
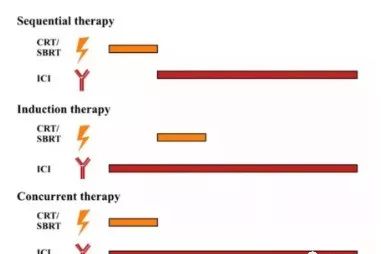
三种不同的免疫治疗+放疗方案
至于上面的三种形式哪种更好,目前没有确切答案。这主要是因为免疫检查点抑制剂的作用靶点有差异,患者的临床分期也存在差异。所以,需要根据药物和患者自身的情况,探索最合适的联合治疗方式。
放疗+免疫,现状和未来
自James Allison于1996年发现CTLA-4可以作为抗肿瘤的免疫治疗靶点以来,积攒了100年力量的免疫肿瘤学,终于迎来全面爆发。
在过去的一二十年中,科学家和专家已经开展数百个临床治疗,多项临床案例证明免疫疗法在多种癌症类型中的效果。
2018年年初,来自内布拉斯加大学医学中心和德州大学MD安德森癌症中心的科学家,分析了近10年放疗联合免疫治疗的临床治疗。截止目前,累计有161个临床治疗正在开展。
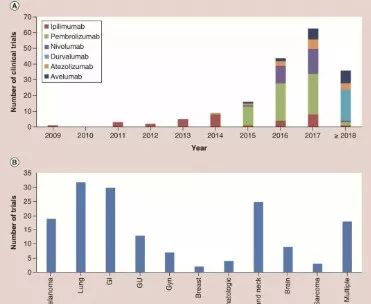
不同年份免疫治疗+放疗临床治疗数量,及不同癌种的分布
从数据来看,作者认为免疫治疗联合放疗是全世界肿瘤治疗的主要前沿。自2015年以来,Pembrolizumab一直主导着免疫+放疗临床治疗。
不过在这之前,科学家和临床医师们还需要针对不同的癌种,不同的分期,在结合不用的免疫检查点抑制剂,更深入地探索放疗的剂量、次数、时间,以及先后顺序,还有更好的控制联合治疗的副作用,才能让患者从放疗和免疫治疗的联合中获益更大。
总而言之,看现在,PACIFIC方案(放化疗+Durvalumab单抗)是唯一的放疗联合免疫治疗的成功探索,但看未来,免疫治疗联合放疗,必然会成为抗击癌症的重要治疗手段。

上海本正干细胞技术有限公司提, 供的干细胞是从脐带、胎盘中提取的一种修复器官机理的未完全分化的原始细胞,具有自我更新、多项分化和高度繁殖的能力,医学上称为“万能细胞”,它是形成人体各种组织器官的起源细胞。干细胞对临床上一些疑难疾病的治疗如:脑瘫、老年痴呆、脑萎缩、帕金森病、中风、肝硬化、糖尿病、红斑狼疮、股骨头坏死、软骨和关节损伤、心脏和脊髓损伤等,取得显著效果,它拥有更加鲜活细胞能量,可以快速、有效进入体内,分泌多种有益细胞因子,调节体内微环境,激活干细胞再生能力,重启时光之门,追溯青春绽放源头,实现对人体衰老状态减缓,同时有效改善身体亚健康以及预防肿瘤发生。

|
